M. Boladeras
El problema de la infertilidad se presenta como una de esas carencias físicas que tiene repercusiones muy especiales para la autoestima y la vida psíquica de las personas.
Aunque hay una clara tendencia a considerar que la adopción puede paliar la imposibilidad de tener hijos propios, para muchas parejas no existe identificación posible entre una criatura engendrada en una relación de pareja y con una herencia biológica compartida y un bebé ajeno. En esta cuestión también se puede apreciar la diferencia abismal de actitudes dependiente de los diversos tipos de formación y de las convicciones de las personas. La historia y la literatura transmiten múltiples ejemplos de las tragedias suscitadas por la imposibilidad de tener hijos.
La Medicina lleva siglos esforzándose por dar soluciones a las distintas causas de infertilidad.
En el siglo XV se extendió el rumor de que Arnau de Vilanova practicó una inseminación artificial a la reina Dña. Juana de Portugal con el semen de su esposo Enrique IV (el impotente).
En el siglo XVIII el alemán Ludwig Jacobi y el italiano Spallanzani (1729-1799) descubrieron la posibilidad de la fecundación artificial y el inglés Hunter (1799) consiguió preñar a una mujer con el semen de su marido.
A finales del siglo XIX Dickinson llevó a cabo en Estados Unidos una inseminación artificial con semen de donante.
En los años cincuenta del pasado siglo, M. C. Chang (Worcester Foundation, Massachusetts) fertilizó in vitro oocitos de mamíferos no humanos.
1969 – Se hizo una fertilización in vitro de gametos humanos en el Reino Unido.
1978 – Nacimiento de Louise Brown (Gran Bretaña), la primera «niña probeta», que ha tenido un desarrollo posterior normal.
1982 – Nació Amandina en Francia, por fecundación in vitro – doctores Frydman y Testart.
1984 – (Australia) tuvo éxito una gestación a partir de un óvulo fecundado y congelado durante algún tiempo y nació Zoe («regalo de la vida»), una niña que se hizo famosa por este motivo.
En ese mismo año, una californiana estéril recurrió a la transferencia de embrión (embryo-transfer, ET) para poder quedar embarazada: con el esperma del marido se fecundó a otra mujer por inseminación artificial y al cabo de cinco días se transfirió el óvulo fecundado a la primera mujer, que pudo dar a luz un niño al cabo de nueve meses (le llaman E.T. por ser hijo de esta peripecia).
En España, el primer nacimiento producido por técnicas de fertilización in vitro y transferencia del óvulo fertilizado a la madre tuvo lugar en 1984, gracias a los doctores Dexeus, Barri y Ana Veiga (bióloga). Al año siguiente, el equipo del Dr. Portuondo logró otro nacimiento de estas características en un centro sanitario público.
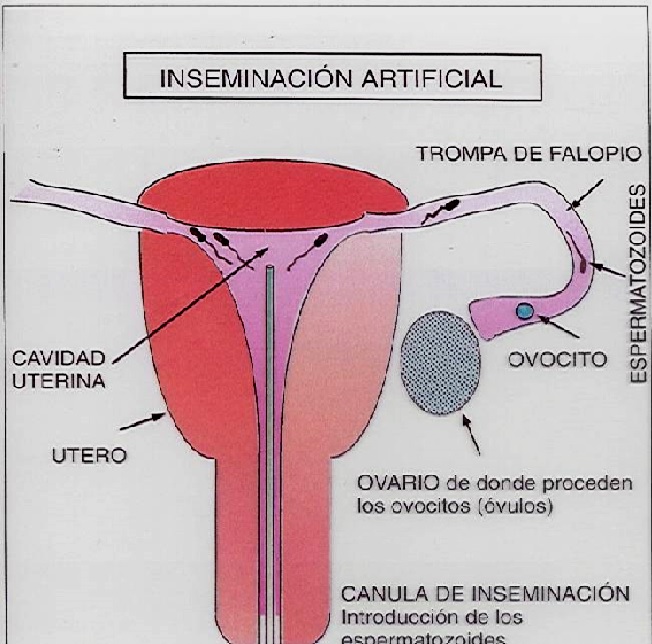
Habitualmente las relaciones sexuales y el acoplamiento de la pareja producen la fertilización del óvulo por el espermatozoide, por la que se inicia el proceso de reproducción que da lugar al nacimiento de individuos de la misma especie.
Cuando no se alcanza este resultado, puede ser por problemas en el camino que el espermatozoide ha de recorrer hasta llegar al óvulo. La inseminación a través de una cánula de los gametos masculinos puede facilitar su acceso a los gametos femeninos.
Inseminación artificial con esperma del cónyuge (IAC, inseminación artificial por cónyuge u homóloga)
Cuando la inseminación se lleva a cabo con esperma del varón de la pareja.
Inseminación artificial con esperma de donante (IAD, inseminación artificial por donante o heteróloga))
Si los espermatozoides del varón carecen de fuerza fecundante, puede recurrirse a esperma de donante que, según la ley española, deberá ser amparado por el anonimato y ajeno al intercambio mercantil.
Fertilización in vitro y transferencia de óvulo fecundado
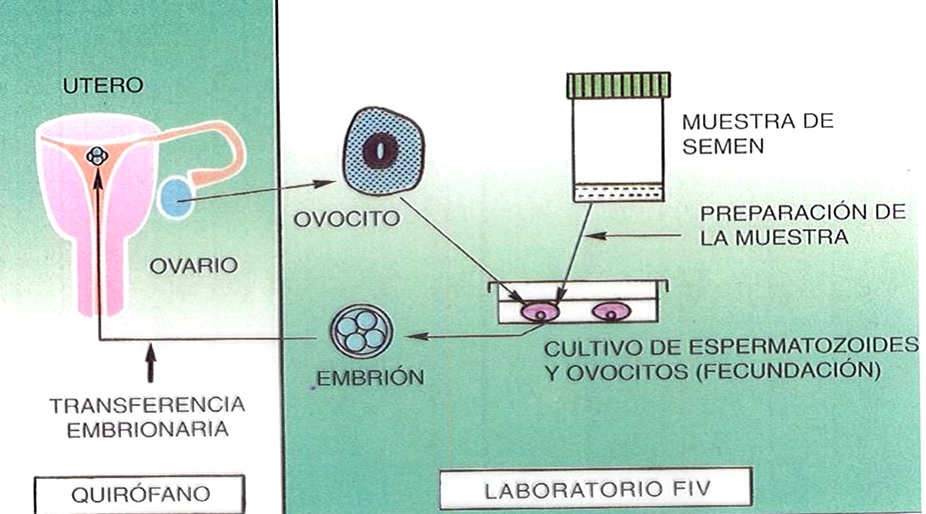
Generalmente los problemas que motivan la infertilidad natural son complejos y tienen que ver con la calidad y cantidad de los gametos.
Para superar estos problemas es necesario obtener los óvulos y los espermatozoides por separado y controlarlos en el laboratorio para seleccionarlos y preparar las mejores condiciones de fecundación. Ésta se realiza en un recipiente de cultivo, introduciendo el espermatozoide en el óvulo con ayuda del instrumental adecuado. El óvulo así fecundado puede implantarse inmediatamente en el útero de la mujer (transferencia de embrión) o
Óvulo fecundado y congelado
puede conservarse congelado (crioconservación) para proceder a una transferencia posterior.
Pueden darse las siguientes combinaciones:
• oocito de la mujer de la pareja y esperma de donante + transferencia de embrión
• oocito de mujer donante y esperma del varón de la pareja + transferencia de embrión
• óvulo y esperma de donantes, gestación en el útero de la mujer de la pareja
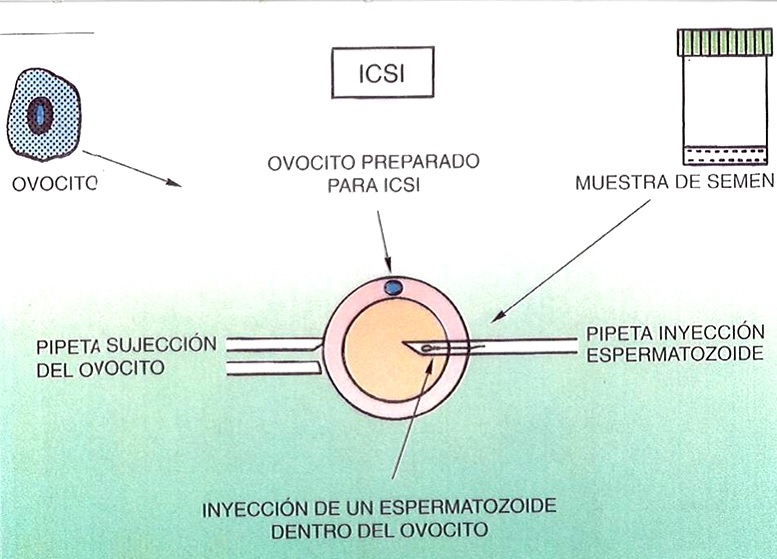
Vocabulario básico
ÓVULO: gameto femenino, inmóvil y no fecundado, producido en un ovario. Haploide.
ESPERMATOZOIDE: célula reproductora haploide, producida en los testículos, en el epitelio germinal de los tubos seminíferos. Presenta una cabeza con un núcleo, un cuello y una cola que le permite la propulsión necesaria para poder llegar hasta el óvulo de la mujer.
GAMETO: célula reproductora o germinal (haploide). El gameto masculino se llama espermio o espermatozoide y el femenino óvulo. La fusión de los gametos masc. y fem. da origen al zigoto, que permitirá el desarrollo de un nuevo ser.
OOCITO o ovocito: célula diploide del folículo ovárico que por un proceso de maduración en varias etapas da lugar al óvulo maduro, con 23 cromosomas (haploide), en el momento de la ovulación.
ESPERMATOCITO: célula diploide producida en los tubos seminíferos de los testículos, que se convierte por meiosis en espermátides haploides.
ESPERMÁTIDE: célula haploide, se produce en los testículos como resultado de la segunda división meiótica durante la espermatogénesis y da lugar a un espermatozoide funcional.
En nuestro país hay bancos de semen desde 1978 y, en la actualidad, existen bancos de gametos (óvulos y esperma) en la mayoría de las grandes ciudades. En 1999 se habían acreditado 128 centros de reproducción asistida.
Gran Bretaña ha sido uno de los países pioneros en la investigación de estas técnicas. En 1982, se creó una comisión de estudio que estuvo presidida por la filósofa de la moral Mary Warnock e integrada por dieciséis miembros, dos secretarios, un supervisor legal y dos observadores; las especialidades de los expertos eran: obstetricia y ginecología, neurología, unidad de desarrollo mamífero, psicología, trabajo social psiquiátrico, relaciones sexuales y personales de discapacitados, teología, servicio de inmigración, servicio de adopción, un observador del Departamento de Salud y otro del Departamento de Educación y Ciencia. El Informe Warnock, que apareció en julio de 1984, tuvo repercusiones en la legislación posterior inglesa.
El Informe Warnock recomendó:
1) La creación de un organismo institucional para el seguimiento de las actividades en este campo y su supervisión y control.
2) Dar la posibilidad de conservar y utilizar el preembrión para la investigación, con el límite del decimocuarto día después de la fecundación, siempre que se cuente con el consentimiento de los productores de los gametos y con las debidas licencias.
3) No autorizar su conservación, ni su utilización, ni la experimentación más allá de dicho límite.
4) El preembrión utilizado para investigación no puede ser transferido a una mujer.
En España la primera ley de “técnicas de reproducción asistida”, es de 1988 (Ley 35/1988, de 22 de noviembre, B.O.E. nº 282, 24 de noviembre de 1988). Se basó en el trabajo previo de una comisión del Congreso de Diputados, la llamada “Comisión Palacios” porque la presidía el congresista del PSOE Dr. Marcelo Palacios, médico, fundador de la Sociedad Internacional de Bioética con sede en Gijón y presidente de su Comité Científico.
Ley de técnicas de reproducción humana asistida 35/1988 (España)
Cuestiones generales.
El Artículo 10 estipula que la filiación viene dada por el parto, es decir, la mujer que dé a luz se considerará la madre legal (desautorizando cualquier contrato previo que contradiga dicha norma).
Los gametos o preembriones crioconservados sobrantes de una FIV quedan a disposición de los Bancos correspondientes al cabo de dos años.
Se establece que los preembriones crioconservados se guardarán un máximo de cinco años, pero no prescribe ninguna disposición sobre lo que habrá que hacer con ellos al cabo de este tiempo.
Prohíbe la fecundación de óvulos humanos con cualquier fin distinto a la procreación humana (Artículo 3).
El Artículo 15 permite le experimentación con preembriones vivos, viables o no viables, en determinados casos.
Ley 45/2003, modifica parcialmente la anterior:
- Limita el número de ovocitos fecundados a tres, los mismos que pueden ser transferidos a la mujer en cada ciclo, «salvo en los casos en los que lo impida la patología de base de los progenitores“.
- Se autoriza la crioconservación de óvulos.
- La Disposición final primera indica: «1. Las parejas progenitoras, o la mujer en su caso, determinarán el destino de los preembriones humanos supernumerarios que hayan sido crioconservados con anterioridad a la entrada en vigor de esta ley, pudiendo elegir entre las siguientes opciones: el mantenimiento de la crioconservación hasta que le sean transferidos […]; la donación, sin ánimo de lucro, con fines reproductivos a otras parejas que lo soliciten, según lo previsto en los artículos 5, 7, 8 y 9 de la Ley 35/1988; el consentimiento para que las estructuras biológicas obtenidas en el momento de la descongelación puedan ser utilizadas con fines de investigación, dentro de los límites previstos en la presente disposición final, sin que en ningún caso se proceda a la reanimación; o proceder a su descongelación sin otros fines.“
- Se anuncia la creación del «Centro Nacional de Trasplantes y Medicina Regenetativa“, regulador y supervisor de la investigación.
Dilema sobre el anonimato de la donación de gametos
Con relación a la donación de gametos (masculinos y femeninos) y preembriones, la ley exige que los donantes tengan más de dieciocho años, plena capacidad de obrar y un estado psicofísico idóneo. Obliga a guardar el anonimato de su identidad y establece la prohibición de comercialización de los intercambios (“la donación nunca tendrá carácter lucrativo o comercial”).
Sin embargo, admite que “los hijos nacidos tienen derecho, por sí o por sus representantes legales, a obtener información general de los donantes que no incluya su identidad. Igual derecho corresponde a las receptoras de los gametos. Sólo excepcionalmente, en circunstancias extraordinarias que comporten un comprobado peligro para la vida del hijo, o cuando proceda con arreglo a las leyes procesales penales, podrá revelarse la identidad del donante, siempre que dicha revelación sea indispensable para evitar el peligro o para conseguir el fin legal propuesto. En tales casos se estará a lo dispuesto en el artículo 8, apartado 3. Dicha revelación tendrá carácter restringido y no implicará, en ningún caso, publicidad de la identidad del donante.”
Ley 14/2006, de 26 de mayo:
1. Elimina las limitaciones de generación de ovocitos fecundados en cada ciclo reproductivo, aunque mantiene el número de preembriones que pueden transferirse a la mujer en cada ciclo reproductivo en un máximo de tres, como había establecido la Ley 45/2003.
2. La donación continuará siendo anónima, pero se llevará un control de los hijos generados con los gametos de un mismo donante y se limita el número máximo a seis.
3. Los gametos o preembriones crioconservados se tendrán que guardar hasta que la receptora no reúna los requisitos clínicamente adecuados para la práctica de la técnica de reproducción asistida.
4) El marido puede dar el consentimiento para que su material reproductor sea utilizado durante los doce meses siguientes a su muerte para fecundar a la su mujer (la Ley 35/1988 indicaba seis meses).
5. La nueva ley también permite realizar técnicas terapéuticas en el preembrión con la autorización de la autoridad sanitaria correspondiente, previo informe favorable de la Comisión Nacional de Reproducción Humana Asistida.
6. La investigación con preembriones se condiciona a la autorización de las autoridades sanitarias competentes, previo informe favorable de la Comisión Nacional de Reproducción Humana Asistida o del organismo competente si se trata de investigaciones relacionadas con líneas celulares troncales.
Esta Ley 14/2006, de 26 de mayo, mantiene la nulidad de los contratos de gestación de substitución (“madres de alquiler”) y la filiación por el parto, así como también los diferentes destinos posibles de los preembriones crioconservados sobrantes:
- donación a otras parejas,
- donación para la investigación, o
- cesar la conservación sin ningún otro uso.
Anna Veiga, «Fines de la reproducción asistida»:
Josep M. Busquets i Mercè Armelles, «Sobre la gestació per substitució»:
Una respuesta a «Reproducción humana asistida»
[…] AUTONOMÍA, REPRODUCCIÓN HUMANA ASISTIDA, VACUNAS, EUTANASIA, INVESTIGACIÓN CIENTÍFICA, DERECHOS HUMANOS, GENÉTICA, […]